Методика безмедикаментозного лечения
ВРАЧ-НЕВРОПАТОЛОГ ПАРХОМЕНКО АНАТОЛИЙ НИКОЛАЕВИЧ
Церебральный инсульт
Инсульт – это наследственно обусловленное, острое нарушение мозгового кровообращения, в строго определенном участке мозга, приводящее к длительной гипоксии мозговой ткани, в зоне кровоснабжения соответствующего сосуда, что автоматически приводит к возникновению инфаркта мозгового вещества.
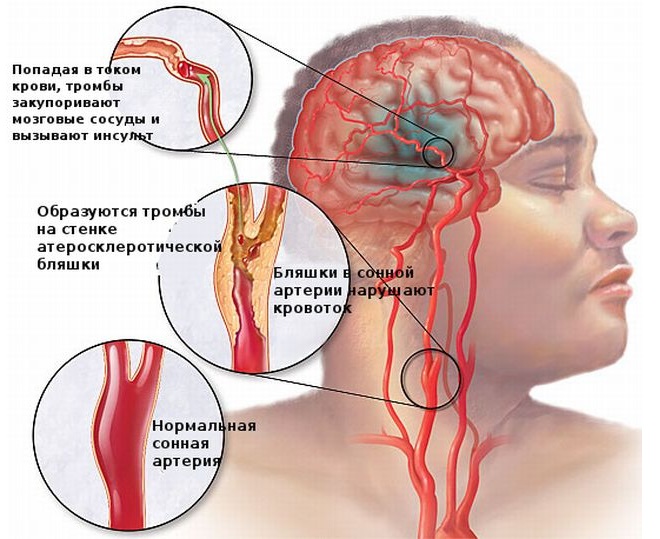
По характеру патологического процесса инсульты разделяются на геморрагические и ишемические. К геморрагическому инсульту относят кровоизлияние в вещество мозга (паренхиматозные) и под оболочки мозга (субарарахноидальные, субдуральные, эпидуральные), а также сочетанные формы – это субарахноидально-паренхиматозные или паренхиматозно-субарахноидальные, паренхиматозно-вентрикулярные и др. Ишемический инсульт подразделяется на тромботический, эмболический и нетромботический. К тромботическому и эмболическому относится церебральный инфаркт, развивающийся в следствии полной оклюзии экстра- или интракраниального сосуда, обусловленной тромбозом, эмболией, облитерацией сосуда атеросклеротической бляшкой.
Нетромботический инсульт возникает при отсутствии полной оклюзии сосуда, чаще в условиях атеросклеротического поражения, ангиоспастического состояния, извитости сосудов. Иногда встречаются инсульты с сочетанием ишемического и геморрагического очагов. Все вышеперечисленные формы возникновения инсультов являются наследственно обусловленными. Они распространяются в поколениях наследственно. В организме человека, несущего в генной информации запрограммированную команду о развитии инсульта, заблаговременно происходят соответствующие изменения: в полостях сосудов, в системе кровоснабжения, в изменениях свойств крови, в состояниях самих сосудов, которые с течением времени, приведут к развитию условий и механизмов необходимых для развития соответствующей формы инсульта.
Все эти условия и изменения происходившие в организме человека за долго до возникновения инсульта, по команде соответствующего гена, в один момент времени соединяются вместе и приводят, в соответствующем участке головного мозга, к возникновению очага нарушения мозгового кровоснабжения. В очаге нарушения мозгового кровообращения, при соответствующей длительности его существования, начинают происходить соответствующие необратимые изменения в веществе мозга. Этот строго запрограммированный механизм, при его развитии, в последующем приводит к возникновению соответствующих клинических проявлений развившегося острого инфаркта мозгового вещества. Клинические симптомы инфаркта мозга зависят от места локализации и величины возникшего очага, степени и глубины поражения мозгового вещества, длительности его ишемии.
Для геморрагических инсультов, в начале заболевания, характерно преобладание общемозговых симптомов над очаговыми.
Геморрагический инсульт возникает, как правило внезапно, обычно после волнения или сильного переутомления, вечером или днем. Начальные симптомы: головная боль, рвота, расстройство сознания, учащение дыхания, бради- или тахикардия, гемиплегия или гемипарез. Степень нарушения сознания бывает разной – кома, сопор, оглушение.
При развитии комы: сознание утрачено, реакция на раздражения отсутствует, глаза закрыты, взгляд безучастный, рот полуоткрыт, лицо гиперемированно, губы цыанотичны, дыхание периодическое, типа Чейна – Стокса с затрудненным вдохом или выдохом, пульс напряженный, замедленный, артериальное давление чаще повышено. Зрачки часто бывают изменены по величине (иногда расширен зрачок на стороне кровоизлияния), иногда отведение глаз в сторону (парез взора), опущение угла рта, отдувание щеки на стороне паралича (симптом паруса). На стороне противоположеной очагу, обнаруживаются симптомы гемиплегии: ротированная к наружи стопа, поднятая рука падает, как (плеть), выраженная гипотония мышц, снижение сухожильных рефлексов и кожных рефлексов, патологический рефлекс Бабинского.
Отмечаются менингеальные симптомы: рвота, расстройство глотания, задержка мочи или непроизвольное мочеиспусканиние. Обширные полушарные кровоизлияния иногда осложняются вторичным стволовым синдромом. Он проявляется прогрессирующими расстройствами дыхания, сердечной деятельности, сознания, глазодвигательными нарушениями, изменениями мышечного тонуса (периодические тонические спазмы с резким повышением тонуса в верхних и нижних конечностях) и децеребрационной регидности, вегетативными расстройствами.
Для кровоизлияния в ствол мозга характерны нарушения витальных функций, симптомы поражения ядер черепных нервов и парезы конечностей, которые иногда проявляются в виде альтернирующих синдромов. Часто наблюдаются: (косоглазие), анизокория, мидриаз, неподвижный взор, (плавающие) движения глазных яблок, нистагм, нарушения глотания, мозжечковые симптомы, двухсторонние пирамидные рефлексы.
При кровоизлиянии в мост отмечаются: миоз, парез взора в сторону очага (взор обращен в сторону парализованных конечностей). Раннее повышение мышечного тонуса (горметония, децеребрационная регидность) возникает при кровоизлияниях в оральные отделы ствола мозга.
Для кровоизлияние в мозжечок характерны симптомы: головокружение с ощущением вращения предметов, резкая боль в области затылка и шеи, рвота, миоз, симптом Гертвига –Мажанди (рассходящееся косоглазие в вертикальной плоскости) и синдром Парино (вертикальный парез взора, нарушение конвергенции и реакции зрачков на свет), нистагм, скандированная речь или дизартрия, отсутствие парезов конечностей, мышечная гипотония или атония, атаксия, ригидность шейных мышц.
Субарахноидальные кровоизлияния чаще возникают вследствие разрыва аневризмы сосудов основания мозга, реже – при гипертонической болезни, атеросклерозе сосудов головного мозга. Они иногда возникают в молодом возрасте. Заболевание начинается внезапно. Появляется головная боль (удар в затылок, чувство распространение в голове горячей жидкости), которая вначале может быть локальной (в области лба, затылка) затем становится разлитой. Нередко боль отмечается в шее, спине, ногах. Одновременно с головной болью возникают тошнота, рвота, часто кратковременные или длительные расстройства сознания, психомоторные возбуждения. Возможны эпилептические припадки.
Быстро развиваются менингеальные симптомы (ригидность шейных мышц, симптом Кернига). Очаговая симптоматика не определяется или выражена незначительно.
Ишемический инсульт может развиваться в любое время суток. Для него характерно преобладание очаговых симптомов над общемозговыми. Ишемический инсульт начинается с постепенного нарастания очаговых неврологических симптомов в течении нескольких часов, а иногда и в течении нескольких дней. Иногда может наблюдаться изменение степени выраженности очаговых симптомов, они то ослабляются, то снова усиливаются. У некоторых больных неврологические симптомы возникают почти мгновенно. Такая клиника характерна для эмболии.
Острое развитие ишемического инсульта может наблюдаться при тромбозе интракраниальной части внутренней сонной артерии или при острой закупорке крупной интрацеребральной артерии и проявляется сочетанием очаговых симптомов с выраженной общемозговой симптоматикой. Иногда ишемический инфаркт развивается медленно – в течении нескольких недель и даже месяцев. Очаговые симптомы определяются локализацией мозгового инфаркта. Инфаркты в системе внутренней сонной артерии. Внутренняя сонная артерия снабжает кровью большую часть полушарий большого мозга: кору лобной, теменной, височной областей, подкорковое белое вещество, подкорковые узлы, внутреннюю капсулу. Клинические проявления оклюзирующего поражения в начальном периоде чаще протекает в виде преходящих нарушений мозгового кровообращения (снижения зрения на один глаз и другие симптомы).
Нарушение мозгового кровообращения с развитием стойкого очагового синдрома имеет такие формы:
1) острая апоплексическая форма с внезапным началом;
2) подострая форма, развивающаяся медленно, в течении нескольких часов или дней;
3) хроническая псевдотуморозная форма, отличающаяся очень медленным (на протяжении дней и даже недель) нарастанием симптомов.
При интракраниальном тромбозе внутренней сонной артерии, наряду с гемиплегией и гемипестизией наблюдаются резковыраженные общемозговые симптомы: головная боль, рвота, различной степени нарушение сознания, психомоторное возбуждение, вторичный стволовой синдром.
Передняя мозговая артерия. Поверхностные ветви снабжают кровью медиальную поверхность лобной и теменной долей, парацентральную дольку, орбитальную поверхность лобной доли, наружную поверхность первой лобной извилины, большую часть мозолистого тела. Глубокие ветви кровоснабжают переднюю ножку внутренней капсулы, передние отделы головки хвостатого ядра, скорлупы, бледного шара, отчасти гипоталамическую область, эпендиму переднего рога бокового желудочка.
Клинический синдром при обширных инфарктах в бассейне передней мозговой артерии характеризуется спастическим параличом противоположных конечностей – проксимального отдела руки и дистального отдела ноги. Нередко наблюдается задержка или недержание мочи. Характерны хватательные рефлексы и симптомы орального автоматизма. При двухсторонних очагах отмечаются нарушения психики, снижение критики к своему состоянию, элементы антисоциального поведения, ослабление памяти. При левосторонних очагах возникает апраксия левой руки из-за поражения мозолистого тела.
Средняя мозговая артерия. Имеет глубокие ветви, питающие значительную часть подкорковых узлов и внутренней капсулы, а также корковые ветви. Клинический синдром при тотальном инфаркте складывается из гемиплегии, гемианестезии и гемианопсии. При левополушарных инфарктах – афазия, при правополушарных – анозогнозия. При инфаркте в бассейне глубоких ветвей: -спастическая гемиплегия, непостоянное нарушение чувствительности, при очаге в доминантном полушарии – кратковременная моторная афазия.
При обширном корково – подкорковом инфаркте отмечается гемиплегия или гемипарез с преимущественным нарушением функции руки, расстройством всех видов чувствительности, гемианопсия. Инфаркт в доминантном полушарии приводит к афазии, нарушению счета, письма, чтения, праксиса.
Инфаркт в бассейне задних ветвей средней мозговой артерии проявляется так называемым теменно-височно-угловым синдромом – это гемианопсия, гемигипестезия с астереогнозом. Инфаркты в бассейне отдельных ветвей средней мозговой артерии протекают с более ограниченной симптоматикой: парез преимущественно нижней части лица и языка; при левосторонних очагах одновременно возникает моторная афазия.
Задняя мозговая артерия. Она снабжает кровью кору подлежащее белое вещество затылочно-теменной области, задние и медиальные отделы височной области. Глубокие ветви обеспечивают кровью значительную часть зрительного бугра, задний отдел гипоталамической области, зрительный венец и подбугорное ядро, утолщение мозолистого тела и часть среднего мозга. При инфаркте, в бассейне корковых ветвей задней мозговой артерии клинически наблюдается: гомонимная гемианопсия с сохранностью макулярного зрения или верхнеквадратная гемианопсия, реже – явления метаморфопсии и зрительной агнозии. При левосторонних инфарктах могут наблюдаться алексия и нерезко выраженная сенсорная афазия. Инфаркт в медиобазальных отделах высочной области, особенно при двустороннем поражении, вызывает выраженное нарушение памяти типа корсаковского синдрома и эмоционально-аффективные расстройства. При инфаркте в бассейне глубоких ветвей возникает синдром Дежерина-Русси: гемипестезия или гемианестезия, гиперпатия и дизестезия, таламические боли в противоположной половине тела, преходящий контралатеральный гемипарез, непостоянные: гемианопсия, гиперкинезы псевдоатетозного или хореатетозного характера, гемиатаксия, трофические и вегетативные нарушения.
Также возможны атаксия и интенционный тремор в контрлатеральных конечностях (верхний синдром красного ядра). Иногда в руке возникает гиперкинез хореатетозного типа. Может наблюдаться (таламическая) рука: предплечье согнуто и пронировано, кисть также находится в положении сгибания, пальцы слегка согнуты в пястно-фаланговых суставах, средние и концевые фаланги разогнуты.
Основная артерия. Дает ветви к мосту мозга, мозжечку и продолжается двумя задними мозговыми артериями. Острая оклюзия имеет симптомы поражения моста с расстройством сознания, вплоть до комы. Через несколько часов появляются двухсторонние параличи: лицевого, тройничного, отводящего, блокового и глазодвигательного нервов, псевдобульбарный синдром, параличи конечностей (геми-, пара- или тетраплегии), нарушения мышечного тонуса (децеребрационная ригидность сменяются гипо- и атонией), Иногда возникают мозжечковые симптомы, развивается «корковая слепота». Часто отмечаются двухсторонние патологические рефлексы, тризм. Наблюдаются вегетативно-висцеральные кризы, гипертермия, расстройство витальных функций, Исход не благоприятный.
Позвоночная артерия. Снабжает кровью продолговатый мозг, шейный отдел спинного мозга, мозжечек. Инфаркты имеют симптомы: вестибулярные (головокружение, нистагм), расстройства статики и координации движений, зрительные и глазодвигательные нарушения, дизартрия, реже наблюдаются выраженные двигательные и чувствительные нарушения. Иногда наблюдаются расстройства памяти по типу корсаковского синдрома различной продолжительности. Для закупорки интракраниального отдела позвоночной артерии характерно сочетание стойких альтернирующих синдромов поражения продолговатого мозга с преходящими симптомами оральных отделов мозгового ствола, затылочных и височных долях. Развиваются синдромы одностороннего поражения: Валенберга –Захарченко, Бабинского –Нажотта. При двухстороннем поражении позвоночной артерии возникает расстройство глотания фонации, дыхания и сердечной деятельности.
Артерии мозгового ствола. Кровоснабжение мозгового ствола осуществляется ветвями основной, позвоночной, и задней мозговой артериями. Инфаркты в области мозгового ствола являются результатом поражения артерий вертебрально-базилярной системы на различных уровнях. Для ишемических поражений мозгового ствола характерна разбросанность нескольких, обычно небольших, очагов инфаркта, что определяет большой полиморфизм клинических проявлений в разных случаях.
Если методика лечения будет применена во время начала процесса ишемии мозгового вещества, то зона инфаркта мозга будет минимальная, с минимальными клиническими проявлениями. Но, так как больной за соответствующей помощью обращается через несколько недель или месяцев после возникшего инфаркта мозга, то ставится задача только о возможности восстановления тех клеток головного мозга, в зоне очага поражения, которые еще возможно восстановить. Другими словами, с помощью соответствующей методики, борьба будет идти за те участки мозгового вещества, которые еще возможно восстановить. За счет этих, восстановленных участков головного мозга, в очаге поражения и будет идти уменьшение клинических симптомов заболевания, восстановление утраченных организмом человека функций.
Практика показывает, что восстановлению подлежат довольно значительные участки пораженного мозгового вещества, это подтверждается контрольными М. Р. Т. снимками головного мозга, и исчезновением многих симптомов заболевания, восстановлением довольно большого количества утраченных функций и движений в области туловища и конечностей, восстановлением речи и памяти. Практика применяемого лечения больных, после произошедшего инсульта в течении года, двух лет, трех лет, а иногда и пяти лет давала свои довольно существенные результаты. Эта методика лечения помогала восстанавливать утраченные функции и движения даже у больных перенесших несколько инсультов, где казалось это уже не возможно.
Результат лечения всегда лучше если, применяемая методика лечения, применяется своевременно и как можно раньше. Это дает возможность восстановить больше клеток головного мозга в участке мозгового вещества пораженном инсультом. Чем раньше начато применение соответствующей методики лечения, у больных с последствиями перенесенного инсульта, тем быстрее и лучше происходит восстановление утраченных функций и восстановление объема движений в конечностях.
Методика лечения применяется ежедневно, в течении нескольких месяцев. Как показывает практика применения этой методики, процесс восстановления утраченных функций и движений в конечностях и туловище, происходит постепенно, в начале лечения малозаметно. По мере длительности применяемого лечения происходит улучшение самочувствия больного человека, а также начинают появляться утраченные движения в конечностях и туловище. У больных в начале происходит уменьшение гипертонуса, они начинают двигаться при помощи посторонних, используя пораженную инсультом, половину туловища в начале как опору. Затем, по мере восстановления функций, больные начинают ходить на небольшие расстояния самостоятельно. В процессе лечения, объем активных движений еще увеличивается – это позволяет больному обслуживать себя самостоятельно. Чем меньше очаг инфаркта мозга и чем раньше и своевременно начато соответствующее лечение, тем выше эффективность его применения.